Schwindel ohne Befund / Erkrankung – Psychogener Schwindel
Synonyme: Somatoformer Schwindel, psychosomatischer Schwindel, funktioneller Schwindel, phobischer Schwankschwindel und persistierender postural-perzeptiver Schwindel (Englisch: Persistent Postural-Perceptual Dizziness, PPPD)
Nach meinem Praktikum in einem amerikanischen Schwindelzentrum im Jahr 2012 war ich sehr blauäugig und dachte, dass Schwindel immer eine Ursache haben müsse und dass Schwindel ohne Befund / Erkrankung ("psychogener Schwindel") an der Wissenslücke der Ärzte im Bereich der vestibulären Diagnostik läge. Das größte Problem ist aber auch, dass es wirklich eine große Wissenslücke unter Ärzten und Therapeuten gibt und dass tatsächlich mehr als die Hälfte der Patienten mit vestibulärem Schwindel eine nicht vestibuläre Diagnose haben (Neuhauser et al., 2008). Gerade aus diesem Grund ist die vestibuläre Diagnostik ein 'Meisterwerk', was durch viel Erfahrung und intensive Weiterbildungen gelernt werden muss. Früher stand hier: "Wir sollten erst von Schwindel ohne Befund reden, wenn sie in einem spezialisierten Zentrum ausführlich untersucht wurden". Dann erhielt ich Emails wie "Ich habe seit 4 Jahren Schwindel und habe jetzt endlich einen Befund in der VEMP-Untersuchung!". Nun gut, selbst wenn man einen Befund hat, dass Gehirn 'gewöhnt' sich an den organischen Schwindel (auch ohne Therapie; mit Therapie noch schneller) und wenn man über 4 Jahre chronischen und therapieresistenten Schwindel hat, ist es auch trotz Befund, eher psychosomatisch, denn der psychogene Schwindel kann natürlich auch mit anderen Erkrankungen koexistieren (Staab et al, 2017). Daher nochmals: Die Schwindeldiagnostik ist ein 'Meisterwerk', was durch viel Erfahrung und intensive Weiterbildungen erst gelernt werden muss!
Aber zurück zur Einleitung: Nach meinem Praktikum in einem amerikanischen Schwindelzentrum im Jahr 2012 war ich sehr blauäugig und dachte, dass Schwindel immer eine Ursache haben müsse... Mittlerweile sind 10 Jahre vergangen und ich habe sehr viele Fälle gesehen. Seit der Eröffnung meiner Praxis im Jahr 2015 sehe ich sogar hunderte Patienten jährlich und ich muss leider die Werte des Deutschen Gleichgewichts- und Schwindelzentrums in München und die Zahlen von renommierten Ärzten wie Dr. Hain aus den USA bestätigen: Bei jedem 5. Patienten, sprich bei 20% der Patienten, beruht der Schwindel auf einer psychosomatischen Störung. Diese Ärzte gehören nicht umsonst zu den Besten der Welt und so sehr man diesen hohen Wert abstreiten möchte, wenn die renommiertesten und erfahrensten Ärzte der Welt von 20% reden, dann hat es auch definitiv seinen Grund!
1. Psychogener Schwindel, funktioneller Schwindel, phobischer Schwankschwindel oder persistierender postural-perzeptiver Schwindel (PPPD)?
Was nun als funktioneller Schwindel / PPPD bekannt ist, resultiert aus einer Vielzahl von zuvor beschriebenen Phänomenen, die von verschiedenen Wissenschaftlern vorgeschlagen wurden (Staab et al., 2017), wie zum Beispiel:
- Phobischer Schwankschwindel, eingeführt von Brandt und Dieterich in 1986
- Raum-Bewegungs-Schwindel, eingeführt von Jacob und Kollegen in 1989
- Visueller Schwindel, eingeführt von Bronstein in 1995
- Chronischer subjektiver Schwindel, eingeführt von Staab und Kollegen in 2004
- Psychogener / psychosomatischer / somatoformer Schwindel
- Funktioneller Schwindel, vorgeschlagen von Dieterich & Staab in 2017
- Persistenter postural-perzeptiver Schwindel (PPPD), eingeführt von der Barany Society in 2017
Die Anzahl der verschiedenen Bezeichnungen zeigt, dass der Zusammenhang und die Wechselwirkung zwischen Schwindel und psychischen Faktoren offenbar seit den 80er Jahren bekannt ist, was für Experten keine große Überraschung ist. In der Tat kann Schwindel extremen Stress verursachen, der wiederum zu Angstzuständen (einschließlich Panikattacken und Agoraphobie), Depressionen und somatoformen Störungen führen kann (Tusa, 2014). Diese psychischen Probleme können ebenfalls zu starkem Schwindel führen. Manchmal können diese psychologischen Ursachen zur Hauptursache des Schwindels werden und die ursprüngliche organische Ursache des Schwindels ersetzen (Tusa, 2014). Der Zusammenhang und die Wechselwirkung zwischen Schwindel und psychologischen Faktoren ist also auch eine Frage des "was war zuerst da, das Huhn oder das Ei". Es ist daher nicht überraschend, dass bis zu 45 % der Patienten vor dem Auftreten von PPPD-Symptomen eine organische Erkrankung hatten (Strupp et al., 2020).
Zusammenhang und Wechselwirkung zwischen Schwindel und psychologischen Faktoren (Dieterich et al., 2016; Dieterich & Staab, 2017; Staab et al., 2017):
- Die Prävalenz liegt in akad. Schwindelzentren bei 15-20%. Es ist die häufigste Diagnose für Schwindel bei jungen Erwachsenen und insgesamt nach BPLS, die zweithäufigste Ursache!
- 25% der Patienten mit vestibulärer Störung hatten nach 12 Monaten einen funktionellen Schwindel, trotz ansonsten angemessener Kompensation oder Erholung von der ursprünglichen Erkrankung.
- In akad. Schwindelzentren haben ~50% der Patienten eine aktive psychische Störung, wobei die Werte am höchsten bei Vestibuläre Migräne & M. Menière und am niedrigsten bei Neuritis Vestibularis & BPLS war.
- Die durchschnittliche Krankheitsdauer zum Zeitpunkt der Konsultation in Schwindelzentren betrug 4,5 Jahre. Einige Patienten hatten sogar jahrzehntelangen Schwindel (deswegen "chronisch" / "persistent" genannt).
- Das Ausmaß der Behinderung reicht von Personen, die nur wenige Einschränkungen im Alltag haben, bis hin zu Personen, die arbeitsunfähig sind.
- Funktionelle und psychische Störungen können primäre, sekundäre oder begleitende Probleme bei vielen Patienten mit Schwindelsymptomatik sein. Diese Erkrankungen sind häufige Ursachen, Folgen und Komplikationen von Schwindel und sind oft für den größten Teil der Morbidität und Behinderung verantwortlich, besonders bei Patienten mit chronischen Beschwerden.
Verstehen Sie den letzten Satz? Das Verständnis dieses Satzes ist sehr wichtig! Zum einen wird hier erwähnt, dass psychische Störungen bei Patienten mit Schwindel sehr häufig vorkommen (entweder als primäres, sekundäres oder begleitendes Problem bzw. als Ursache, Folge oder Komplikation). Und der letzte Satz bedeutet: Desto stärker jemand eingeschränkt ist (größter Teil der Behinderung) und desto 'kränker' jemand ist (Morbidität = kränklicher Zustand), desto eher ist die Ursache für den Schwindel psychosomatisch / funktionell! Ich erhalte täglich viele Emails von Pateinten und bei diesen Patienten fallen sehr häufig Worte wie: Ich leide seit X Jahren an Schwindel, ich habe schon alles versucht, ich kann nicht mehr ... sie sind meine letzte Hoffnung. Desto dramatischer die Beschreibung, desto eher psychosomatisch / funktionell. Wenn Sie sich jetzt schon wieder erkennen, lesen Sie bitte weiter.
2. Pathologie des funktionellen Schwindels / PPPD
Ich habe für dieses Kapitel folgende vier Referenzen verwendet: Dieterich & Staab (2017), Dieterich et al. (2016), Popkirov et al. (2018a) und Staab et al. (2017)
Bevor wir über die Anamnese und die Symptome sprechen, sollten wir die Pathologie des funktionellen Schwindels / PPPD klären, damit wir die Symptome und die betroffenen Patienten besser verstehen können.
Erstens sind die pathophysiologischen Prozesse, die dem funktionellen Schwindel / PPPD zugrunde liegen, nicht vollständig bekannt. Bislang wird der pathophysiologische Mechanismus wie folgt beschrieben:
1. Ein auslösendes Ereignis* führt zu einer Kombination von physiologischen und verhaltensbezogenen Anpassungen, die normalerweise als Reaktion auf akute vestibuläre Syndrome oder andere Störungen, die akuten Schwindel verursachen, zu erwarten sind.
* Die häufigsten auslösenden Bedingungen sind:
- Periphere oder zentrale vestibuläre Störungen (25-30 % der Fälle)
- Morbus Menière oder Vestibulärer Migräne Anfälle (15-20 %)
- Panikattacken oder Angstzustände (jeweils 15 %)
- Gehirnerschütterungen oder Schleudertraumata (10-15 %)
- Autonome Störungen (7 %)
Andere Erkrankungen, die Schwindel oder Benommenheit hervorrufen oder die Gleichgewichtsfunktion verändern können (z. B. Herzrhythmusstörungen, unerwünschte Arzneimittelwirkungen), lösen die Störung seltener aus (insgesamt ∼3 %). Die meisten Erkrankungen, die einer PPPD vorausgehen, sind akuter oder episodischer Natur. Die meisten Patienten berichten, dass die chronischen Symptome nach ihren akuten Erkrankungen einsetzten.
2. Diese Kombination aus physiologischen und verhaltensbezogenen Anpassungen umfasst eine Verschiebung der sensorischen Integration zugunsten visueller oder somatosensorischer Inputs, eine erhöhte Aufmerksamkeit für Kopf- und Körperbewegungen und eine erhöhte Vorsicht beim Gehen, die alle bei gesunden Personen unter posturalen Bedrohungen (z. B. in Höhen oder rutschige Oberflächen) beobachtet wurden.
3. Wenn die akuten Ereignisse abklingen, verzögern jedoch die Auswirkungen prädisponierender angstbezogener Persönlichkeitsmerkmale und akut ängstlicher Reaktionen auf die auslösenden Ereignisse die Rückkehr zur normalen Haltungs- und Okulomotorikkontrolle. Daher werden Hochrisikostrategien* und akute Verhaltensreaktionen**, die durch die ursprünglichen Ereignisse hervorgerufen wurden, weiterhin eingesetzt, selbst für die Steuerung von Routinebewegungen und Reaktionen auf Raum- und Bewegungsreize mit geringer Anforderung.
* Zu den erwähnten Hochrisikostrategien gehören Haltungsstrategien wie ein steiferer Stand, kürzere Schritte und eine anhaltend hohe Abhängigkeit von visuellem Input zur räumlichen Orientierung.
** Zu den erwähnten akuten Verhaltensreaktionen gehören starke Ängstlichkeit und übermäßige Wachsamkeit gegenüber vestibulären und Gleichgewichtsempfindungen.
4. Die unnatürliche Eigenschaft dieser Umstände führt zu der Fehlwahrnehmung, dass nach wie vor risikoreiche Strategien erforderlich sind, wodurch der Zustand über längere Zeit aufrechterhalten wird. Zusätzliche psychiatrische Morbidität kann sich je nach Patient entwickeln oder auch nicht.
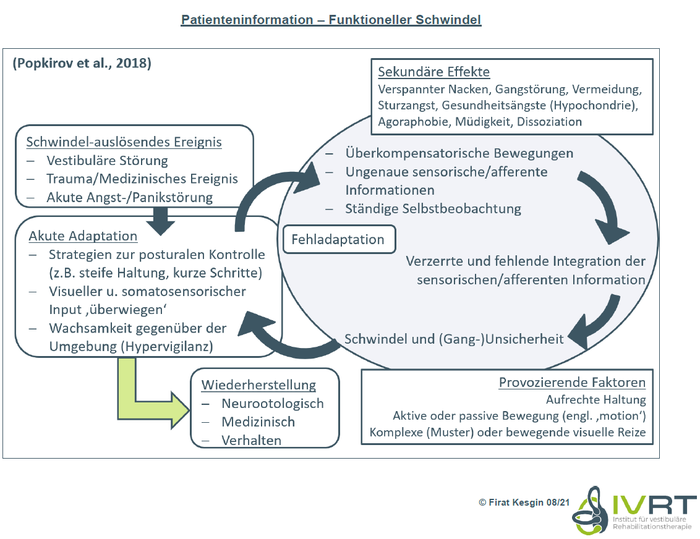
Fehlende Re-Adaptation nach einem auslösenden Ereignis
Warum kommt es nach einem auslösenden Ereignis zu einer Fehlanpassung?
- Patienten mit funktionellem Schwindel / PPPD werden bewusst für vorübergehende Diskrepanzen zwischen vorhergesagten und tatsächlichen posturalen Bewegungen sensibilisiert.
- Normalerweise werden diese Signale genutzt, um instinktive Bewegungskorrekturen vorzunehmen. Aber Patienten, die sich dieser Signale bewusst geworden sind, wenden mehr Anstrengung auf, um die Kontrolle über die Körperhaltung aufrechtzuerhalten.
- Es wurde angenommen, dass diese Umstände einer normalen Re-Adaptation im Wege stehen und stattdessen einen Teufelskreis der Fehlanpassung in Gang setzen.
- In diesem Krankheitsmodell wird der Erwartung von Schwindel und Schwanken, die man als "Erinnerungsbild" aus den auslösenden Ereignissen betrachten könnte, eine unverhältnismäßige, prädiktive Bedeutung beigemessen. Dies kann dann den sensorischen Input auf der unbewussten Ebene der sensorischen Integration verzerren und sogar außer Kraft setzen.
- Dies führt zu subjektiven Schwindelgefühlen bei alltäglichen vestibulären und visuellen Reizen (z. B. schnelle Bewegungen, sich schnell bewegende Objekte), was die falsche Haltung und Gangart weiter verfestigt.
- Die erhöhte Belastung durch die abnorme Selbstbeobachtung könnte das häufige Auftreten von Dissoziation und Müdigkeit als Folge der mentalen Überlastung erklären.
- Nackenverspannungen und funktionelle Gangstörungen könnten sich sekundär zu der abnormalen Haltungskontrolle entwickeln.
- Ein Kreislauf aus Angst und Vermeidung könnte zu sekundären phobischen Störungen wie Agoraphobie führen.
Zu den pathophysiologischen Prozessen, die bei funktionellem Schwindel / PPPD eine Rolle zu spielen scheinen, gehören des Weiteren:
(A) Angstbezogene Persönlichkeitsmerkmale als möglicher Risikofaktor:
Eine zwanghafte Persönlichkeit, Neurotizismus und Introvertiertheit sowie angstbezogene Persönlichkeitsmerkmale oder eine persönliche oder familiäre Vorgeschichte von Angststörungen wurden als potenzielle Risikofaktoren beschrieben.
(B) ein hohes Maß an Angst und Wachsamkeit bezüglich akuter Symptome als anfängliche pathologische Reaktion bei auslösenden Ereignissen:
Studien ergaben, dass ein hohes Maß an Angst vor Schwindel während und nach einer akuten vestibulären Neuritis oder BPLS das Fortbestehen des Schwindels nach drei, sechs und zwölf Monate später vorhersagte. Diese anfänglichen psychologischen Reaktionen hatten weitaus größere Auswirkungen auf die langfristigen Ergebnisse als der anfängliche oder spätere Zustand der peripheren vestibulären Funktion. Somit könnte eine hochgradig ängstliche Reaktion auf auslösende Ereignisse der entscheidende anfängliche pathophysiologische Prozess sein.
(C) Veränderungen der Strategien zur Haltungskontrolle:
Mehrere Studien haben gezeigt, dass Patienten mit funktionellem Schwindel / PPPD eine veränderte Haltungskontrolle aufweisen, die durch ein hochfrequentes Schwanken mit niedriger Amplitude gekennzeichnet ist, das mit der Ko-Kontraktion der Unterschenkelmuskulatur beim Stehen in Ruhe zusammenhängt. In Studien mit gesunden Menschen wurde festgestellt, dass diese Strategie der Haltungskontrolle nur in schwierigen Gleichgewichtssituationen, wie z. B. beim Stehen in der Höhe, angewandt wird. Patienten mit funktionellen Schwindel / PPPD setzten diese Strategie bereits bei weniger anspruchsvollen Aufgaben ein!
(D) Verschiebungen in der multisensorischen Integration:
Studien haben gezeigt, dass Menschen mit anhaltendem Schwindel eine visuelle Abhängigkeit aufweisen (sich für die räumliche Orientierung auf visuelle Informationen verlassen) und dass ihr Körper als Reaktion auf sich bewegende visuelle Umgebungen stärker schwankt.
3. Untersuchung und Befunde beim funktionellen Schwindel / PPPD
Wenn man bedenkt, dass die kürzeste Definition des funktionellen Schwindels / PPPD "chronischer Schwindel ohne pathologischem Befund" ist, wird auch klar, dass die Untersuchung des vestibulären System keinen pathologischen Befund ergeben werden.
Dennoch gibt es relevante Informationen bzgl. der Untersuchung:
(A) Patienten zeigten charakteristische Merkmale bei den Gleichgewichtstests: Bei schwierigeren Tests schnitten die Patienten besser ab als bei leichteren Tests (Tusa, 2014). Eine andere Studie berichtete über übertriebenes Körperschwanken und verstärkte kompensatorische Bewegungen der Arme beim Romberg-Test, die sich häufig durch Ablenkung verbesserten (Lempert et al., 1991).
(B) Funktioneller Schwindel / PPPD ist keine Ausschlussdiagnose (Staab et al., 2017)! Es stimmt nicht, dass "es sich nur um funktionellen Schwindel / PPPD handelt, wenn alle Tests negativ oder - wie gerade beschrieben - widersprüchlich sind"! Denn funktioneller Schwindel / PPPD kann mit anderen vestibulären Störungen oder anderen Erkrankungen, die Schwindel verursachen können, koexistieren!
(C) Wenn man bedenkt, dass 60 % der Patienten klinisch signifikante Angstsymptome und 45 % klinisch signifikante Depressionssymptome hatten (Dieterich & Staab, 2017), ist es sinnvoll, einfache Selbstauskunftsfragebögen zu verwenden, um psychiatrische Morbidität valide und effizient zu erfassen. Es ist jedoch zu beachten, dass psychiatrische Störungen die primäre Ursache oder sekundäre Konsequenz von Schwindel sein können (Dieterich et al., 2016).
Für das Screenen auf Angststörungen und Depression werden empfohlen (Staab et al., 2017):
- für das Screening auf Angststörung die 7-item Generalized Anxiety Disorders Scale (GAD-7),
- für das Screening auf Depression die 9-item Patient Health Questionnaire (PHQ-9) und
- Hospital Anxiety and Depression Scale (HADS) für sowohl Angststörung als auch Depression
- PHQ-9 Auswertung: Werte über 10 deuten auf eine Depression hin (Kroenke et al., 2001).
- GAD-7 Auswertung: Werte über 10 deuten auf eine Angststörung hin (Spitzer et al., 2006).
- HADS-Auswertung: Die A-Fragen (Angst) und die D-Fragen (Depression) werden getrennt berechnet. Sowohl bei den A- als auch bei den D-Fragen weisen Werte über 11 auf einen klinischen "Fall" von Angststörung oder Depression hin (Snaith, 2003).
Wenn Sie tatsächlich über diesen Werten liegen, suchen Sie sich bitte Hilfe. Eine psychische Störung muss unbedingt professionell behandelt werden, genau wie eine körperliche Störung!
Natürlich kann auch ein funktioneller Schwindel / PPPD ohne psychische Nebenerkrankung vorkommen! (Dieterich & Staab, 2017). In der Referenz oben heißt es, dass 60 % der Patienten eine Angststörung und 45 % eine Depression hatten. In der Studie hatten aber auch 25 % keine psychiatrische Morbidität (Dieterich & Staab, 2017). Manchmal sagen auch Patienten: "In der Vergangenheit ist nichts Belastendes oder Traumatisches passiert, also würde ich funktionellen Schwindel ausschließen". Eine Anamnese beunruhigender Lebensumstände oder aktueller belastender Ereignisse kann nicht als Beweis für oder gegen das Vorliegen funktioneller Diagnosen verwendet werden (Staab et al., 2017). Eine kürzlich durchgeführte Studie mit 343 Patienten mit vestibulären Symptomen zeigte, dass psychische Traumatisierungen und belastende Lebensereignisse bei Patienten mit strukturellen und funktionellen/psychiatrischen Komorbiditäten gleich häufig vorkamen (Radziej et al., 2015).
4. Symptome und Diagnosekriterien des funktionellen Schwindels / PPPD
Damit man eine bessere Übersicht bekommt, würde ich die Symptome des phobischen Schwankschwindels und die Symptome des chronischen, subjektiven Schwindels zusammenfassen. Der funktionelle Schwindel / PPPD ist quasi eine Zusammenfassung beider Erkrankungen.

Demnach sind die Diagnosekriterien des funktionellen Schwindels / PPPD wie folgt (Staab, 2017):
A. Ein oder mehrere Symptome von Schwindel (nicht Drehschwindel) und Gangunsicherheit an den meisten Tagen seit 3 Monaten oder länger.
- Symptome halten über längere Zeiträume (stundenlang) an, können aber in ihrer Schwere zunehmen und abnehmen.
- Symptome müssen nicht ununterbrochen den ganzen Tag über vorhanden sein.
B. Anhaltende Symptome treten ohne spezifische Provokation auf, werden aber durch drei Faktoren verschlimmert: 1. Aufrechte Körperhaltung, 2. Aktive oder passive Bewegung unabhängig von Richtung oder Position und 3. bei bewegten visuellen Reizen oder komplexen visuellen Mustern.
C. Die Störung wird durch Zustände ausgelöst, die Drehschwindel, Schwankschwindel, Benommenheit oder Gleichgewichtsprobleme verursachen, wie akute, episodische oder chronische vestibuläre Syndrome, andere neurologische oder allgemeine Erkrankungen oder psychische Belastungen.
- Wenn es sich bei der auslösenden Ursache um eine akute oder episodische Erkrankung handelt, pendeln sich die Symptome bei Abklingen der auslösenden Ursache in das Muster von Kriterium A ein, können jedoch zunächst sporadisch auftreten und sich dann zu einem anhaltenden Verlauf verdichten.
- Wenn es sich bei der auslösenden Ursache um ein chronisches Syndrom handelt, können sich die Symptome zunächst langsam entwickeln und mit der Zeit verschlimmern.
D. Symptome verursachen erheblichen Leidensdruck oder Funktionseinschränkungen.
E. Symptome können nicht besser durch eine andere Krankheit oder Störung erklärt werden.
5. Der typische 'Leidensweg' eines Patienten mit funktionellem Schwindel / PPPD
Nicht wundern, den Text ab "Woran erkenne ich ..." habe ich vor 2-3 Jahren geschrieben. Damals habe ich der einfachheitshalber vom 'psychogenen' / 'psychosomatischen' / 'somatoformen' Schwindel geschrieben. Ich dachte, dass Laien sich bei dem Begriff eher angesprochen fühlen. Sobald aber meine Kursteilnehmer oder Patienten vor mir saßen, habe ich immer vom 'funktionellen Schwindel' gesprochen. Ich finde den Begriff sympathischer, denn 'psychogener Schwindel' kann den Eindruck erwecken, als wären die Patienten 'verrückt' oder als würden sie sich den Schwindel 'einbilden'. Da in den letzten Jahren der Begriff PPPD (den ich übrigens sehr unsympathisch finde) doch immer gängiger von Ärzten genutzt wurde, habe ich auch schon diesen Begriff im oberen Text miteinbegriffen. Da ich nun zu faul bin alle Wörter im unteren Text zu ersetzen, belasse ich es bei der Begrifflichkeit im restlichen Text. Ich hoffe der Begriff 'psychogener Schwindel' stört sie nicht zu sehr.
Wie schon erwähnt, ist der Text über dem 5. Kapitel neu (2022) und eher aus wissenschaftlicher Perspektive geschrieben. Im folgenden Teil berichte ich aus meinem Praxisalltag mit vielen echten Emails und ehrlichen, direkten Worten, damit Sie eine besseren Eindruck von dieser Erkrankung bekommen und vielleicht dann besser zuordnen können, ob sie an einem funktionellen Schwindel / PPPD leiden oder nicht. Im Anschluss mache ich auch Therapieempfehlungen, die Ihnen hoffentlich helfen werden.
Woran erkenne ich den psychogenen Schwindel?
Ich erhalte täglich Emails, in denen immer das Gleiche steht „Lieber Herr Kesgin, ich leide schon seit X Jahren an Schwindel, war schon bei vielen Ärzten, in Schwindelzentren und habe sämtliche Therapien ausprobiert, aber der Schwindel ist mein konstanter Begleiter. Sie sind meine letzte Hoffnung!“
Email eines Patienten:
Email eines Patienten:

Ich beschreibe einmal den Leidensweg eines Betroffenen mit psychogenem Schwindel, an dem ich viele Merkmale dieser Patientengruppe verdeutlichen kann.
Traumatisierender "Schwindel-Auslöser"
Häufig beginnt der Schwindel mit einer stark traumatisierenden Erfahrung, wie z.B. einem Lagerungsschwindel, einer wirklichen Innenohrerkankung, einem Unfall, einer OP, einem Herzinfarkt oder einer Synkope (z.B. Ohnmacht aufgrund eines niedrigen Blutzuckerspiegels). Ich hatte auch eine Patientin, die sagte, sie hätten sich an Wasser verschluckt, mit anschließender Atemnot / Erstickungsgefühl, aber sich dann doch noch retten können. Und seitdem hat sie diesen Schwindel. Ich hatte auch schon Patienten, die einer extremen, mentalen Belastung ausgesetzt waren und dann nach einem Nervenzusammenbruch Schwindel entwickelt haben.
Email einer Patientin:
Als Folge dieser Erfahrung geht die Odyssee los. Ich nenne es den Teufelskreis des psychogenen Schwindels: Die Patienten fangen zunächst erst einmal an, sich intensiv selbst zu beobachten und sich sehr viele Sorgen zu machen (Ist es etwas Schlimmes? Habe ich eine Hirnläsion? Sind die Gefäße meiner Halswirbelsäule eingeklemmt?).
Email einer Patientin:
Die Popularität nicht evidenzbasierter Therapieansätze macht diese Situation definitiv nicht besser: Ist mein Atlas verrutscht und drückt auf mein Rückenmark? Mein Osteopath sagt, dass mein Becken schief sei und meine Beine nicht gleich lang wären, ist das vielleicht die Ursache?
In dieser Phase folgen zunächst viele Arzttermine zur Abklärung. Hier wäre es sehr wichtig, dass man einen Untersucher findet, der sich mit Schwindel gut auskennt und Einen mit den richtigen Worten beruhigt! Aber die Realität sieht leider anders aus: Der Fachkräftemangel sowie die schlechte Bezahlung seitens der Krankenkassen zwingen die Ärzte zu einer Massenabfertigung. Wenn man gerade völlig ängstlich und verunsichert ist, braucht man Erklärungen, Antworten und Zeit. Die Ärzte machen die nötigsten Tests und erklären, dass sie nichts finden konnten. Zudem muss man sagen, dass die Krankenkassen in Deutschland nur die kalorische Prüfung zahlen, aber nicht neuere, bessere Methoden, die ich schon oben genannt habe. Also eine mangelhafte Diagnostik im menschlichen und fachlichen Sinne ist leider die Realität. Nun ja, wenn der Arzt nichts finden konnte und sowieso keine Zeit für mich hatte, dann gehen die Patienten zum Nächsten.
Und wie geht es langfristig weiter?
Weg A:
Der HNO-Arzt, der täglich 100 Patienten hat, versucht den Patienten „loszuwerden“ und macht eventuell auf die vermeintliche Halswirbelsäule aufmerksam. Selbst wenn es nicht der HNO-Arzt tut, wird der Hausarzt oder ein Bekannter auf die vermeintliche Halswirbelsäule oder Nackenverspannungen aufmerksam machen. Der Orthopäde wird auch definitiv eine Abweichung finden, denn alters- und haltungsbedingt hat einfach jeder Mensch Abweichungen der Halswirbelsäule! Dann folgt erst einmal die Physiotherapie, die häufig aus wohltuenden und beruhigenden Nackenbehandlungen besteht. Der Patient hat Hoffnung, ist zuversichtlich und abgelenkt. Hierzu wird der Patient irgendwann sagen „Ich war auch schon bei der Physiotherapie für meine Halswirbelsäule, es hat auch wirklich am Anfang gut getan und der Schwindel war weniger…“. Die Therapie kann auch bestimmt den völlig ängstlichen Patienten so sehr beruhigen, dass der Teufelskreis gebrochen wird und die Patienten wieder gesund werden. Aber leider funktioniert es nicht bei allen Patienten.
Weg B:
Der Patient hat genug von der Schulmedizin, denn sowohl Ärzte als auch Physiotherapeuten werden durch die Konditionen der Krankenkassen dazu gezwungen, Fließbandarbeit an Menschen durchzuführen. Wer keine Lust darauf hat, der findet den Weg in die Alternativmedizin. Denn sowohl Heilpraktiker als auch Osteopathen nehmen sich sehr viel Zeit für den Patienten. Wenn diese Kollegen die Kunst des Placebo-Effektes gut umsetzten können, so können dann auch die entspannenden Interventionen und gute Umsorgung durch den Heilpraktiker und Osteopathen ebenfalls den Patienten so sehr beruhigen, dass der Teufelskreis des psychogenen Schwindels durchbrochen werden kann. Meine Meinung in Bezug auf die Alternativmedizin / Osteopathie ist „leben und leben lassen“, aber wenn einem sehr verunsicherten, sehr ängstlichen Patienten diese Diagnose vorgelegt wird:
Beschreibung eines Betroffenen:

…dann spätestens habe ich ein Problem mit der Arbeits- und Denkweise dieser Kollegen. Und dies ist ein sehr „detaillierter, orthopädischer Befund“, leider hatte ich auch schon folgende osteopathische Befunde: „Ich spüre, dass ihr Os temporale verschoben ist (im Os temporale liegt das Vestibularorgan).“ oder „Ich spüre, dass der Puls ihrer Bauchspeicheldrüse unruhig ist, die Faszien zwischen Magen und Zwölffinderdarm sind wahrscheinlich angespannt und drücken auf das Pankreas“. Das waren wirklich echte Diagnosen!
Und dies ist tatsächlich das größte Problem für Patienten mit psychosomatischen Störungen, denn alle im medizinischen Bereich arbeitenden Menschen müssen diesen Betroffenen erklären, dass die Befunde völlig normal sind und dass der Patient definitiv gesund ist! Dies ist schwierig, wenn Heilpraktiker / Osteopathen / Chiropraktiker den Menschen sehr detailliert ‚analysieren‘ und die kleinsten Abweichungen feststellen und die Korrektur dieser Abweichung als die angebliche Lösung der Störung gesehen wird. In dieser Situation wird der Patient, der fast nie eine psychosomatische Störung akzeptiert, immer jemanden finden, der eine vermeintliche organische Ursache findet!
Weg C:
Der Patient fühlt sich bei niedergelassen Ärzten nicht gut aufgehoben und recherchiert gute Experten/ Zentren. Nun ja, es gibt nicht viele Schwindelexperten / -zentren in Deutschland, also wartet man 3-6 Monate auf einem Termin. 3-6 Monate sind sehr lang, wenn der ängstliche Betroffene sich konstant selbst beobachtet und katastrophisierende Gedanken hat. Die Wartezeit führt häufig ebenfalls zu Weg A oder B.
Falls Sie denken, dass ich übertreibe: In einem Online-Gesundheit-Forum schildert ein junger Mann, der nicht weiß, dass er einen psychogenen Schwindel hat, Schritt für Schritt seine Odyssee, die wirklich exemplarisch für alle psychosomatischen Fälle ist! Link zum Forum
Auflistung aller ausprobierten Maßnahmen einer Betroffenen:

Kommen wir nun zu den Symptomen – wie äußert sich ein psychogener Schwindel?
Ich würde gerne erst erklären, wie sich im Gegensatz ein organischer Schwindel äußert. Die häufigsten vestibulären Störungen, die zu einem organischen Schwindel führen, sind folgende:
- Beninger paroxysmaler Lagerungsschwindel
- Morbus Menière
- Vestibuläre Migräne
- Unterfunktion des Vestibularorgans
Der Lagerungsschwindel verursacht nur Symptome bei Lageänderungen (Hinlegen, vom Liegen in den Sitz) und bei bestimmten Kopfbewegungen (weit hoch oder runter gucken). Wenn der Kopf aufrecht ist, dann haben die Patienten keine Symptome!
Morbus Menière und die vestibuläre Migräne verursachen episodischen Schwindel. Episodischer Schwindel heißt zum Beispiel Schwindelattacken zweimal im Monat oder einmal im Quartal. Und zwischen den Attacken geht es den Menschen in der Regel ganz gut bzw. so gut, dass sie sich selbstständig ohne Probleme versorgen können und ihrer täglichen Arbeit nachgehen können. Also diese Menschen haben sehr viele Tage, wo Sie überhaupt keinen Schwindel haben!
Kommen wir nun zur vestibulären Unterfunktion, die z.B. nach einer Neuritis / Neuropathia vestibularis, einem Akustikusneurinom oder einer Gentamicin-Vergiftung entstehen kann. Diese Menschen haben Schwindel bei Bewegung. Wenn Sie ruhig liegen, sitzen und nicht den Kopf bewegen, haben sie auch keinen Schwindel!
Und welche Symptome beschreiben Patienten mit psychogenem Schwindel?
Patienten sprechen häufig von einem unterschwelligen Benommenheitsschwindel / Dauerschwindel, der irgendwie immer da sei. Bei Bewegung empfinden die Patienten eine starke Unsicherheit und ein Schwankgefühl. Patienten mit vestibulärer Unterfunktion haben auch Schwindel bei Bewegung, aber wie gesagt, in Ruhehaltung keine Symptome! Häufig sind die Patienten so überempfindlich, dass visuell komplexe Reize und das Reisen (Auto, Bahn, Schiff) die Symptome verstärken. Patienten während einer Migräne sind auch sehr empfindlich gegenüber diesen Reizen und meiden diese auch oft, weil sie eine Migräne triggern könnten. Aber wie schon gesagt: Patienten mit vestibulärer Migräne haben sehr viele Tage, wo sie absolut gar keinen Schwindel haben. Patienten mit psychogenem Schwindel haben immer, in Ruhe, bei Bewegung, zu jeder Zeit und jeder Minute den latenten Benommenheitsschwindel / Dauerschwindel.
In der Schwindeldiagnostik fragt man häufig die Patienten, wann sie denn Schwindel haben. Bei diesen Patienten muss man eher fragen, wann sie denn keinen Schwindel haben. Dann werden Situation genannt, wo der Patient abgelenkt ist (und daher sich nicht auf den Schwindel konzentrieren kann): „Ich war letztens mit Freunden etwas trinken, ich war ein bisschen beschwipst und der Schwindel war weg!“. Oder "Komischerweise habe ich beim Sport, keinen Schwindel". Alkohol macht Schwindel, weniger Schwindel wäre widersprüchlich. Die aufgezählten Erkrankungen oben würden ebenfalls beim Sport zu mehr Problemen führen, auch in diesem Fall ist weniger Schwindel widersprüchlich.
Nun die entscheidende Frage: Wie gehen Patienten mit organischem Schwindel mit ihren Symptomen um und wie gehen Patienten mit psychogenem Schwindel mit ihren Symptomen um?
Hier ist der Unterschied zwischen den beiden Gruppen definitiv am Größten! Das mache ich am Beispiel der Gentamicin-Vergiftung deutlich. Patienten mit einer Gentamicin-Vergiftung haben einen beidseitigen, kompletten Ausfall des Gleichgewichtsorgans. Stellen Sie sich vor, wie es einem Menschen geht, der beide Gleichgewichtsorgane komplett verloren hat. Die Patienten haben ein miserables Gleichgewicht, fühlen sich im Dunkeln komplett im Raum verloren und sobald sich der Kopf bewegt, wackelt alles, was sie sehen (völlige Desorientierung). Ich habe schon sehr viele solcher Patienten in der Reha betreut und ich habe auch viele Menschen mit akuter Neuritis vestibularis oder einem Akustukusneurinom betreut und ich muss sagen, so schlimm die Symptome sind, diese Menschen ‚verharmlosen‘ eher den Schwindel und ihre Gleichgewichtsprobleme. Es sind Patienten, die mich bei jedem Termin fragen, wann sie denn wieder arbeiten gehen können und ob sie überhaupt auf der Arbeit eingeschränkt wären: „Wegen meinem schlechten Gleichgewicht wird der Weg zur Arbeit sehr schwer, aber wenn ich einmal da bin, dann sitze ich ja ruhig am Computer und halte meinen Kopf still. Eigentlich muss ich nur sicher zu meinem Arbeitsplatz kommen, danach sollte ich keine Probleme haben“.
Patienten mit psychogenem Schwindel sind da im Gegensatz komplett anders. Bitte verstehen Sie mich nicht falsch, aber wenn ein Patient mir erzählt, dass er seit 6 Monaten krankgeschrieben sei und mindestens noch 6 weitere Monate brauche, wegen eines „latenten Benommenheitssschwindels“, dann frag ich oft die Patienten, was sie denn genau am Arbeiten hindern würde? „Dieser Schwindel, der ist konstant da und macht mich verrückt. Ich kann nicht gut sehen und mich im Bürostuhl drehen. Wenn ich über den langen Flur laufe, denken die Kollegen bestimmt, ich hätte etwas getrunken!“. Dies sind Worte eines echten Patienten. Bitte verstehen Sie es nicht falsch, aber Patienten mit organischem Schwindel verharmlosen eher die Symptome und Patienten mit psychogenem Schwindel katastrophisieren sehr stark Ihre Symptome.
Email einer Patientin:

Email einer Patientin:

Kompensation und Adaptation – wie Körper und Gehirn den organischen Schwindel kompensieren und sich an diesen "anpassen"
Unser Körper und unser Gehirn können sich verblüffend schnell durch Kompensation an neue Umstände anpassen, dies nennt man Adaptation. Bleiben wir bei dem Patienten mit einem vestibulären Ausfall: Die Patienten gehen sehr breitspurig, schauen beim Gehen möglichst zum Boden und spannen die Nackenmuskeln an, damit das, was sie sehen, sich nicht bewegt. Dies sind tatsächlich falsche Kompensationen, die ich in der Therapie meinen Patienten versuche abzugewöhnen. Aber dies sind instinktive Kompensationen, die dem Patienten ermöglichen, den Alltag möglichst gut zu meistern und zu funktionieren (Haushalt, Beruf, Hobbys, etc.). Wenn ich für meine Schulungen nach Probanden suche, schreibe ich manchmal der Vereinigung Akustikusneurinom und häufig kommt „Wir haben gerade keinen mit akuten Problemen“. Bei einem Akustikusneurinom ist fast immer der Gleichgewichtsnerv betroffen (bei operativer Entfernung des Neurinoms wird sogar oft der Nerv komplett durchtrennt) und dementsprechend haben diese Menschen fast immer vestibuläre Symptome. Und manchmal kommen die Patienten dennoch mit der Aussage „Ich habe zwar keine Probleme im Alltag, aber vielleicht können Sie mir ein paar Tipps geben“. Bei meinen Tests wird dann den Betroffenen deutlich, dass sie eigentlich sehr große Probleme haben. Der Patient mit organischem Schwindel nutzt alle Kompensationsstrategien, egal ob sie falsch sind und meistert den Alltag.
Wenn nun Patienten mich fragen, ob ein schiefes Becken, Rückenprobleme oder Nackenverspannungen den Schwindel verursachen, dann denke ich nur „Wenn unser Gehirn den kompletten Ausfall des Vestibularorgans (mit SEHR vielen sensorischen Informationen) kompensieren kann, dann lacht das Gehirn über unsere ‚falsche Haltung’, schiefes Becken, Beinlängenunterschied, Verspannungen etc.“. Um noch einmal auf die Diagnosen der Osteopathen, Chiropraktiker und manuellen Therapeuten zurück zu kommen: Ich habe oben erwähnt, dass Patienten mit psychogenem Schwindel sich sehr intensiv selbst beobachten und wenn dies nun auch der Physiotherapeut / Osteopath / Chiropraktiker macht, dann können Sie sich vorstellen: Sie finden immer eine Abweichung und Sie können immer ein Körperteil behandeln lassen. Immer wieder neue Hoffnungen zu haben und dann enttäuscht zu werden, kostet viel Nerven und vor allem viel Geld.
Aber genau dies ist auch völlig typisch für Patienten mit psychogenem Schwindel: Sie können keine psychosomatische Störung akzeptieren und suchen immer nach jemanden, der eine organische Ursache sucht und auch findet. Diese Odyssee durchläuft wirklich jeder Patient mit somatoformen Schwindel. Der Patient mit organischem Schwindel nutzt sämtliche (falsche) Kompensationen, aber kommt zurecht und geht wieder arbeiten und trifft sich wieder mit Freunden, etc.
Verzweiflung der "Schwindel-Patienten" ausnutzen
Bisher habe ich davor gewarnt, dass Alternativmediziner die Verzweiflung der Patienten ausnutzen. Wobei ich diese Kollegen nicht angreifen möchte. Ich glaube wirklich, dass sie überzeugt sind, dass ein schiefes Becken Schwindel verursachen könne, da sie sich wahrscheinlich nie mit der Neuroplastizität befasst haben. Zudem muss man aber auch erwähnen, dass diese Kollegen sehr gerne manuell (mit den Händen) arbeiten und die Idee der Neuroplastizität (ein sich selbst heilendes Gehirn und Körper) dem Geschäftskonzept im Weg steht. Am besten sind die Patienten „krumm und schief“, er/sie richtet sie zurecht und ‚heilt‘ sie.
Aber eigentlich wollte ich in diesem Absatz über Schulmediziner reden, die ebenfalls die Situation dieser verzweifelten Patienten ausnutzen wollen. Auf meiner Website klage ich oft über die mangelhafte Diagnostik der Ärzte in Deutschland und man sagt nicht umsonst „Sei vorsichtig, was du dir wünschst“. Nun gibt es tatsächlich Ärzte, die diese (Markt-) Lücke nutzen und sich selbst als Schwindelexperten profilieren. Man erkennt diese Ärzte an zwei Merkmalen: Sie machen sehr viel Werbung, sie haben ein exzessiv hohes Honorar und vor allem spotten sie über Ärzte, die den Schwindel „immer“ auf die Psyche schieben! Was meine ich mit exzessiv hohem Honorar? Auf dieser Seite erwähnte ich bereits, dass die Kassen die neuesten Geräte zur Diagnostik nicht zahlen. Aber Ärzte/Zentren, die den V-HIT, VEMP-Test und andere hochwertige Geräte in der Diagnostik nutzen, können/sollten ~300€ als angemessenes Honorar abrechnen dürfen. Ich kenne andere erfahrene Chefärzte, die für eine private Sprechstunde 200€ verlangen. Also eine Schwindeldiagnostik sollte nicht mehr als 150-300€ kosten. Seien Sie vorsichtig bei Beträgen weit über 150-300€. Und seien Sie kritisch: Wenn Sie ~1000€ für eine Diagnostik zahlen, was würden Sie von der Diagnose „somatoformer Schwindel“ halten? Genau, gar nichts!
Und obwohl das Problem psychosomatisch ist, wird der Patient mit einer ‚organischen‘ Diagnose entlassen. Ein Bespiel sehen sie hier:

Bei dieser Dame sind alle Tests negativ (ohne Befund) und sie hat eine bilaterale Vestibulopathie (beidseitiger Ausfall des Gleichgewichtsorgans) als Diagnose?! So sehe ich auch Patienten mit der Diagnose „Neuropathia vestibularis“, die ein besseres Gleichgewicht haben als ich. Wenn ich frage: „Patienten mit ihrer Diagnose haben eigentlich Schwindel bei Bewegung, wann haben Sie Schwindel?“, antworten sie: „Immer! Im Liegen, im Sitzen, beim Gehen, der Schwindel ist immer da!“. Und wenn ich sage: „Hm ja, ihr Gleichgewicht ist eigentlich ziemlich gut, sie haben in allen Tests die volle Punktzahl“, dann antworten sie: „Ja, ich übe sehr viel, deswegen!“.
Sehen sie das Problem? Der Arzt hat seine 1000€ berechnet und ist raus aus der Sache und ich, der Therapeut, sitze nun da mit einer falschen Diagnose und einem komplett normalen Befund. Wenn ich es anspreche, dann bin ich wieder ‚der Böse‘, der wie ‚alle anderen‘ alles auf die Psyche schiebt. Eine andere Diagnose, die für diese Zwecke genutzt wird, ist die sogenannte „Vestibularisparoxysmie“.
Zwei wichtige Fakten zur Vestibularisparoxysmie:
Prof. Strupp (2013) schreibt „Bei Verdacht lässt sich durch die hochauflösende MRT des Hirnstamms […] in über 95 % ein Gefäß-Nervenkontakt […] nachweisen; bei gesunden Kontrollen findet sich dieser allerdings auch, so dass diese Untersuchung nicht spezifisch ist“. Das heißt, dass dieser Befund auch bei gesunden Menschen vorkommt und daher dieser Befund nicht gleich die Diagnose „Vestibularisparoxsysmie“ bedeuten sollte!
Prof. Strupp (2013) schreibt weiter „Typisch für die Vestibularisparoxysmie sind kurze, Sekunden bis wenige Minuten dauernde Dreh- oder selten Schwankschwindelattacken mit oder ohne Ohrsymptome (Tinnitus und Hörminderung)“. Auch hier wird nicht von einem konstanten Schwindel, sondern von einem episodischen Schwindel gesprochen! Diese Erkrankung wird tatsächlich medikamentös (mit Carbamazepin / Oxcarbazepin) behandelt und die vestibuläre Rehabilitation hat keinen Effekt laut Studien.
Nun ja, der Arzt empfahl dieser Patientin dennoch die vestibuläre Therapie und so war sie dann in meiner Praxis. „Wann haben Sie genau Schwindel? Die Vestibularisparoxysmie macht ja eher ganz kurze Schwindelattacken?“. „Nein, ich habe immer Schwindel. Manchmal habe ich auch Angst und Panik-Attacken. Ich verlasse wegen des Schwindels seit Monaten nicht mehr meine Wohnung, die Fahrt mit dem Taxi zu ihrer Praxis war die Hölle!“. Wie gesagt: Der Arzt hat ihr eingeredet, dass die Vestibularisparoxysmie diesen Schwindel verursache, hat seine 1000€ eingesteckt und ich stehe wieder da und weiß, dass es definitiv nicht die Vestibularisparoxysmie ist!
Seien Sie also vorsichtig, wo Sie Hilfe suchen, denn mit dem psychogenem Schwindel sind Sie leider ein sehr leichtes Opfer.
Zusammenfassung:
- Patienten mit einem organischen Schwindel haben nicht konstant Schwindel. Entweder bei Lageänderungen (Lagerungsschwindel) oder bei Bewegung (Unterfunktion des Vestibularorgans) oder episodischen Schwindel (Migräne). Deswegen können sie auch oft im Alltag funktionieren und arbeiten, etc.
- Patienten mit organischem Schwindel kompensieren (auch wenn falsch) ohne die richtige Therapie und dies führt langfristig immer zu einer Verminderung der Symptome!
- Wenn sie konstanten Schwindel haben (im Liegen, Sitzen, Stehen und Gehen), der sich über die Jahre nicht vermindert, sogar verschlimmert und gar ganz extreme Formen annimmt („Ich traue mich nicht mehr aus der Wohnung heraus“) und alle neurologischen und HNO-Tests (vorausgesetzt gute und gewissenhafte Untersuchung) ohne Befund waren, dann leiden sie, so sehr sie es nicht hören wollen, wahrscheinlich an einem psychogenen Schwindel. Lesen Sie nochmal alle "Email einer Patientin / Patienten", um die Überschneidungen aller Beschreibungen zu erkennen.
- Ich habe absichtlich orthopädische und osteopathische Befunde nicht genannt, weil diese, wie schon oft erwähnt, wirklich bei allen Menschen Abnormalitäten zeigen! Gott sei Dank hat aber nicht jeder Mensch Schmerzen oder Schwindel! Nach 9 Jahren intensiver Erfahrung, nehme ich diese Befunde bei Schwindel daher gar nicht mehr ernst und das sollten sie auch nicht tun.
Und glauben Sie mir, desto früher Sie den psychogenen Schwindel akzeptieren, desto eher wird man ihnen helfen können! Die konstante Suche nach einer möglichen Ursache muss irgendwann aufhören!
Ich erlebe täglich, dass Patienten diese Diagnose nicht akzeptieren wollen, vor allem, wenn Sie von Natur aus eigentlich nicht ängstlich sind. Aber Schwindel ohne Erkrankung ist ein sehr verbreitetes Phänomen (20% aller „Schwindel-Patienten“)! Schwindel macht höllisch viel Angst und diese Angst führt zu extremer Selbstbeobachtung und sehr viele Sorgen / viel Kopfkino mit katastrophisierenden Gedanken.
6. Therapie beim funktionellen Schwindel / PPPD
Wie kann ich Ihnen helfen, wenn Sie unter einem psychogenem Schwindel leiden?
Ich hoffe, dass dieser Beitrag an sich schon Ihnen helfen wird und Sie gar keinen Termin (weder bei mir noch einem anderen Arzt / Therapeuten) benötigen werden:


Falls Sie doch einen Termin benötigen / wünschen: Ich kann ihnen die bereits mehrmals angesprochene, bei vielen Ärzten fehlende, ausführliche Anamnese und gute Untersuchung bieten. Zwar habe ich nicht die neuesten / teuersten Geräte, aber sehr viele Erfahrungen mit sämtlichen vestibulären Erkrankungen und eine evidenzbasierte Testbatterie, mit der ich sehr zuverlässig eine vestibuläre Störung „filtern“ kann. Und ich verspreche Ihnen, dass ich völlig unvoreingenommen bei jedem Patienten meine Testbatterie durchführe! Vielleicht haben Sie auch eine Mischform aus organischem und psychogenem Schwindel (sieht man immer wieder bei vestibulären Erkrankungen).
Wenn Sie für die Diagnose „psychogener Schwindel“ offen sind, kann ich ihre Fragen beantworten und sie beruhigen. Bei Gangunsicherheit / Schwankschwindel und visuellen Symptomen könnten eventuell auch Übungen helfen: Link zu den Übungen. Die wichtigste Ressource zur 'Genesung' ist aber unbedingt eine gute Psychotherapie / kognitive Verhaltenstherapie! Da ich Physio- / Vestibular-Therapeut bin und keine psychotherapeutische Ausbildung habe, kann ich Ihnen diese Therapie leider nicht anbieten. Für Betroffene aus Hamburg empfehle ich das Zentrum 'Verhaltenstherapie Falkenried'. Aber in allen größeren Städten sollte es solche Zentren geben. Und genau wie es gute / schlechte Ärzte, Physiotherapeuten gibt, wird es auch gute / schlechte Psychotherapeuten geben. Zudem muss natürlich die Chemie zwischen Ihnen und Ihrem Psychotherapeuten/in stimmen bzw. sollten Sie sich bei ihm/ihr 'geborgen' fühlen. Da die meisten Psychotherapeuten ausgebucht sind, kann die Suche sehr schwierig sein. In diesem Fall - auch wenn es absolute keine professionelle Hilfe ersetzt - empfehle ich kostenlose YouTube-Videos von Psychotherapeuten. Zum Beispiel fand ich dieses offene Gespräch zwischen diesen beiden Damen bezüglich ihrer psychosomatischen Störung sehr aufklärend:

Es gibt bezüglich 'chronischer Schwindel' auf YouTube hauptsächlich schlechte / miserable Videos wie z.B. "Lass dir keine Psychosomatik einreden! Es sind deine Faszien / dein Atlas". Solche Videos sind absolut kontraproduktiv! Dementsprechend wird es auch bezüglich 'psychosomatische Störung' gute, aber auch schlechte Videos auf YouTube geben, seien Sie bitte kritisch. Wobei ich sagen muss, dass im Vergleich zum Schwindel, die Videos auf YouTube zur Psychosomatik mehrheitlich ganz gut und hilfreich sind.
Zu guter Letzt: Auch wenn es sehr schwer ist, eine psychosomatische Störung zu akzeptieren, ich bin auf dieser Internetseite 100% ehrlich. Woran Sie das erkennen? Dieser Text wird wahrscheinlich dafür sorgen, dass einige Patienten nicht zur Abklärung zu mir kommen, weil ich den Schwindel wie „alle Anderen“ auf die Psyche schiebe und nicht über den Tellerrand schaue (wie es vermeintlich ein Alternativmediziner / Osteopath tut). Mir ist es aber wichtiger, ehrlich zu meinen Patienten sein, auch wenn die Lüge einer organischen Störung den Patienten (für den Moment) glücklicher machen würde.
Was Sie bitte nicht machen sollten: Seitdem dieser Beitrag online ist, erhalte ich täglich Emails von Betroffenen. Oft Emails wie "Ich habe Ihren Beitrag im Internet gelesen. Ich habe seit 3 Jahren konstanten Schwindel, niemand kann mir helfen! Ich habe aber auch eine Instabilität der HWS. Kann nicht doch die Instabilität die Ursache sein?!" Oder "Ich habe Ihren Beitrag im Internet gelesen. Ich habe seit 8 Jahren konstanten Schwindel, niemand kann mir helfen! Ich habe aber auch eine Skoliose. Kann nicht doch die Skoliose die Ursache sein?!". Bitte verstehen Sie es nicht falsch, aber solche Emails zeigen, dass Sie den Inhalt dieses Artikels leider nicht verstanden haben / nicht wahrhaben wollen und noch nicht auf dem richtigen Weg sind. Sie sind gesund und der Schwindel ist nicht gefährlich! Sagen Sie sich das immer wieder und fangen Sie wieder an zu "leben", die Suche nach "der Ursache" lässt Sie viele schöne Momente im Leben verpassen. Lassen Sie das nicht zu!
Liebe Kollegen, obwohl im Impressum betont wird, dass die Texte dieser Internetseite urheberrechtlich geschützt sind, kommt es leider doch vor, dass meine Texte ohne Genehmigung kopiert werden. Ich möchte daher erinnern, dass Personen, die das Urheberrecht verletzen, abgemahnt werden. Hierbei werden gewöhnlich Abmahngebühren in dreistelliger Höhe und Anwaltskosten fällig. Auch der entstandene wirtschaftliche Schaden kann eingeklagt werden.
7. Referenzen
Dieterich, M., & Staab, J. P. (2017). Functional dizziness: from phobic postural vertigo and chronic subjective dizziness to persistent postural-perceptual dizziness. Curr Opin Neurol, 30(1), 107-113. https://doi.org/10.1097/wco.0000000000000417
Dieterich, M., Staab, J. P., & Brandt, T. (2016). Functional (psychogenic) dizziness. Handb Clin Neurol, 139, 447-468. https://doi.org/10.1016/b978-0-12-801772-2.00037-0
Kroenke, K., Spitzer, R. L., & Williams, J. B. (2001). The PHQ-9: validity of a brief depression severity measure. J Gen Intern Med, 16(9), 606-613. https://doi.org/10.1046/j.1525-1497.2001.016009606.x
Lempert, T., Brandt, T., Dieterich, M., & Huppert, D. (1991). How to identify psychogenic disorders of stance and gait. A video study in 37 patients. J Neurol, 238(3), 140-146. https://doi.org/10.1007/bf00319680
Neuhauser, H. K., Radtke, A., von Brevern, M., Lezius, F., Feldmann, M., & Lempert, T. (2008). Burden of dizziness and vertigo in the community. Arch Intern Med, 168(19), 2118-2124. https://doi.org/10.1001/archinte.168.19.2118
Popkirov, S., Staab, J. P., & Stone, J. (2018a). Persistent postural-perceptual dizziness (PPPD): a common, characteristic and treatable cause of chronic dizziness. Pract Neurol, 18(1), 5-13. https://doi.org/10.1136/practneurol-2017-001809
Radziej, K., Schmid, G., Dinkel, A., Zwergal, A., & Lahmann, C. (2015). Psychological traumatization and adverse life events in patients with organic and functional vestibular symptoms. J Psychosom Res, 79(2), 123-129. https://doi.org/10.1016/j.jpsychores.2015.05.005
Snaith, R. P. (2003). The Hospital Anxiety And Depression Scale. Health and Quality of Life Outcomes, 1(1), 29. https://doi.org/10.1186/1477-7525-1-29
Spitzer, R. L., Kroenke, K., Williams, J. B., & Lowe, B. (2006). A brief measure for assessing generalized anxiety disorder: the GAD-7. Arch Intern Med, 166(10), 1092-1097. https://doi.org/10.1001/archinte.166.10.1092
Staab, J. P., Eckhardt-Henn, A., Horii, A., Jacob, R., Strupp, M., Brandt, T., & Bronstein, A. (2017). Diagnostic criteria for persistent postural-perceptual dizziness (PPPD): Consensus document of the committee for the Classification of Vestibular Disorders of the Bárány Society. J Vestib Res, 27(4), 191-208. https://doi.org/10.3233/ves-170622
Strupp, M., Dieterich, M., & Brandt, T. (2013). The treatment and natural course of peripheral and central vertigo. Deutsches Ärzteblatt international, 110(29-30), 505.
Strupp, M., Dlugaiczyk, J., Ertl-Wagner, B. B., Rujescu, D., Westhofen, M., & Dieterich, M. (2020). Vestibular Disorders. Dtsch Arztebl Int, 117(17), 300-310. https://doi.org/10.3238/arztebl.2020.0300
Tusa R. (2014). Management of Psychological Problems and the Dizzy Patient. In S. Herdman & R. Clendaniel (Eds.), Vestibular Rehabilitation (4th ed.). Philadelphia (PA): F. A. Davis Company.


